Alessandro Micillo, Settimio D’Andrea, Sandro Francavilla
Dipartimento di Medicina Clinica, Sanità Pubblica, Scienze della Vita e dell’Ambiente, Università degli Studi dell’Aquila
Definizione ed epidemiologia
Il varicocele è una dilatazione e tortuosità delle vene del plesso pampiniforme, dovuto a flusso retrogrado nella vena spermatica interna.
Il varicocele idiopatico è prevalentemente presente a sinistra, per la particolare conformazione della vena spermatica di quel lato, che entra ad angolo retto nella vena renale. Raramente il varicocele si sviluppa secondariamente a compressione della vena renale, trombosi della vena renale o della vena cava, aneurisma dell’aorta addominale. In tutti questi casi si parla di varicocele secondario.
Il varicocele idiopatico sinistro è presente nel 15% circa della popolazione generale (1) e nel 25.4% di partner di coppie subfertili (gravidanza non iniziata dopo almeno 1 anno di rapporti non protetti, in assenza di apparenti cause femminili di ridotta fertilità) con associata dispermia (alterazione dei parametri spermatici) (2). La relazione fisiopatologica tra varicocele sinistro e subfertilità, o il meccanismo che genera eventualmente un miglioramento della fertilità dopo correzione del varicocele sinistro, restano quesiti ancora ampiamente indefiniti (3). Quali possibili fattori eziologici sono stati indicati ridotto deflusso venoso dal testicolo, con conseguente aumento di temperatura scrotale, ipossia, incremento di pressione intra-testicolare, reflusso di metaboliti surrenalici dalla vena renale, con conseguenti effetti dannosi sulla spermatogenesi (3).
Diagnosi clinica
Si basa sull’esame fisico con il paziente in posizione eretta. Si distinguono diversi gradi in relazione alle condizioni di rilevazione della varicosità al di sopra del testicolo:
- grado III: rilevazione ispettiva;
- grado II: palpazione in condizioni di riposo;
- grado I: palpazione solo durante l’esecuzione di manovra di Valsalva.
Diagnosi strumentale
Sebbene l’esame fisico sia gravato da soggettività ed estrema variabilità inter/intra-individuale (4), le linee guida di società scientifiche internazionali non prevedono la diagnosi strumentale nel soggetto affetto da subfertilità di coppia e sospetto varicocele se non in caso di esame obiettivo impreciso o dubbio (5), come in caso di obesità, pregressa chirurgia, ritenzione testicolare, riflesso cremasterico. Il razionale di tale posizione è che solo per il varicocele clinico, quindi diagnosticato con esame fisico, vi è relazione solida con subfertilità.
L’indagine strumentale di riferimento è oggi l’ecografia-doppler scrotale, la quale, sebbene fornisca una valutazione più oggettiva e riproducibile del varicocele se paragonata all’esame fisico, è ancora gravata da assenza di consenso sulla modalità d’esecuzione (6). Sono indicativi di varicocele il diametro delle vene sopra-testicolari > 3 mm all’esame ecografico mediante scala di grigi, e la presenza di reflusso venoso continuo a riposo all’esame Doppler, con o senza incremento in Valsalva (figura)(7).
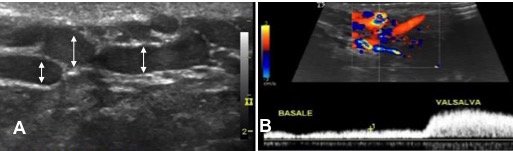
A: immagine in B-mode dei vasi venosi ectasici (frecce) del plesso pampiniforme sinistro.
B: campionamento color-Doppler a livello del plesso pampiniforme sinistro ectasico, che mostra un reflusso venoso basale continuo con aumento in Valsalva.
Soggetti sani privi di varicocele clinico e normozoospermici dimostrano costante assenza di reflusso continuo a riposo, mentre presentano diametro delle vene sopra-testicolari sovrapponibile ai valori indicati in soggetti con varicocele clinico (8). Il parametro flussimetrico sembra essere pertanto al momento quello più discriminante nella diagnostica strumentale del varicocele.
La venografia della vena spermatica interna è estremamente accurata quale esame diagnostico, ma è invasiva ed espone il paziente a raggi-X, pertanto il suo uso è sostanzialmente ristretto ai casi di persistenza del varicocele dopo correzione, per definire l’anatomia del reflusso nei vasi spermatici prima di un’eventuale nuova correzione (5).
In conclusione, la diagnosi di varicocele è sostanzialmente clinica, basata sull’esame obiettivo. Il ricorso a esame eco-color-Doppler scrotale va riservato a casi di dubbia classificazione. Il parametro strumentale al momento più discriminante è costituito dalla presenza di reflusso continuo a riposo.
Correzione del varicocele e subfertilità
La relazione di causa-effetto tra correzione di varicocele e miglioramento della fertilità è stata oggetto di vivace dibattito. Una revisione Cochrane ha dimostrato che in partner maschili di coppie subfertili prive di apparente fattore femminile il trattamento del varicocele si associa ad aumento del tasso di gravidanze se comparato con il non trattamento, in maniera particolarmente evidente in caso di soggetti dispermici e portatori di varicocele clinico (non in quello subclinico evidenziato solo con esame strumentale) (9). I risultati non sono in ogni caso considerati conclusivi, a causa della qualità d’evidenza definita molto bassa (9). Una metanalisi in soggetti dispermici e varicocele clinico, ma non nel subclinico, dimostra un effetto positivo della varicocelectomia sulla concentrazione e sulla motilità degli spermatozoi eiaculati (10). È riferita associazione negativa tra grado clinico del varicocele e parametri spermatici e, dopo correzione, associazione positiva tra grado clinico del varicocele e miglioramento dei parametri seminali, sebbene la qualità di evidenza sia modesta (6). È riportato un effetto positivo della correzione sul numero di gravidanze, ma solo in soggetti con subfertilità di coppia da oltre 2 anni (11).
In conclusione, la correzione del varicocele è indicata in partner di coppie subfertili e dispermici, portatori di varicocele clinico, con l’obiettivo di migliorare i parametri seminali e aumentare la probabilità di gravidanza. Resta discutibile l’utilità della correzione del varicocele subclinico.
Correzione del varicocele nel soggetto azoospermico
La correzione del varicocele è stata proposta anche nel trattamento del soggetto affetto da azoospermia non-ostruttiva (NOA), con l’obiettivo di migliorare la spermatogenesi ed ottenere spermatozoi eiaculati da utilizzare mediante iniezione intra-citoplasmatica ovocitaria (ICSI) (12) o per aumentare la probabilità di recupero di spermatozoi testicolari dopo procedura d’estrazione bioptica testicolare (TESE) in caso di persistente azoospermia (13). Sulla base di 14 studi retrospettivi, sono descritti spermatozoi eiaculati nel 36% di 327 soggetti trattati (12). Complessivamente, con la limitazione della qualità degli studi, 1/3 circa di pazienti potrebbe evitare il ricorso alla TESE per effettuare ICSI. Un recente studio prospettico suggerisce che il livello ematico pre-varicocelectomia di FSH < 10 mIU/mL in soggetti azoospermici, identificava l’82.0% di casi con spermatozoi eiaculati, con specificità di 81.8% e sensibilità di 83.3% (14). I dati disponibili, sebbene promettenti, non permettono di fornire indicazioni di comportamento clinico.
In conclusione, la correzione del varicocele clinico in soggetti affetti da NOA può essere associata alla comparsa di spermatozoi eiaculati, evitando quindi una TESE per effettuare ICSI, ma occorre definire la tipologia del soggetto in cui la probabilità di successo è migliore, considerando che in presenza di azoospermia, il ritardato ricorso alla TESE può avere un effetto negativo sul successo della ICSI, se la partner femminile ha età > 37 anni.
Correzione del varicocele e ipogonadismo
Alcuni studi osservazionali suggeriscono che il varicocele può essere associato a progressivo deterioramento dei parametri seminali e della funzione Leydigiana (15). Sebbene non sufficientemente suffragata, l’associazione di un varicocele clinico con bassi livelli di testosteronemia e ridotto volume del testicolo ipsi-laterale è considerata un’indicazione alla correzione (12). La documentazione di un incremento della testosteronemia dopo varicocelectomia in soggetti ipogonadici partner di coppie subfertili, tende a supportare una qualche indefinita utilità nel trattamento (3).
In conclusione, la varicocelectomia nel soggetto ipogonadico e partner di coppia subfertile, con l’obiettivo di incrementare il livello di testosteronemia, costituisce una possibile e promettente opzione da suffragare con studi appropriati.
Correzione del varicocele nell’adolescente
La prevalenza del varicocele nell’adolescente è stimata tra l’11% e il 15% (13) e nella maggior parte dei casi si tratta di condizione asintomatica. È controversa la rilevanza di un trattamento di tale condizione. La correzione di un varicocele clinico (stadio II e stadio III) in giovani d’età compresa tra 12 e 17 anni non sembra aver influenzato la successiva probabilità di paternità, se paragonata alla popolazione di ragazzi non trattati, neanche in caso di associata relativa ipotrofia del testicolo sinistro (16). Una metanalisi di 14 studi, prevalentemente retrospettivi e di scarsa qualità, dimostra che in 1475 adolescenti la correzione del varicocele associato a ipotrofia del testicolo sinistro, come unico segno di sofferenza testicolare, si associa a riduzione del livello di ipotrofia (17). La valutazione dei parametri seminali non è proponibile in questa popolazione di soggetti, per ragioni etiche, per la mancanza di adeguati parametri di riferimento e soprattutto per il progressivo fisiologico incremento della spermatogenesi tra 12 e 18 anni (18). Tali osservazioni rendono discutibili i risultati di una metanalisi che conclude per un miglioramento dei parametri seminali dopo varicocelectomia in adolescenti sulla base delle variazioni intercorse dopo il trattamento (19).
In conclusione, la correzione del varicocele nell’adolescente andrebbe presa in considerazione in presenza di asimmetria testicolare con ipotrofia del testicolo sinistro. È opportuna valutazione annuale della volumetria testicolare ed eventuale spermiogramma alla fine della pubertà, in adolescenti con varicocele clinico e normale simmetria testicolare, per rilevare precoci segni di sofferenza testicolare (5).
Tecniche di correzione del varicocele
Comprendono sia la chirurgia che la radiologia interventistica.
La micro-chirurgia lymphatic-sparing è la tecnica chirurgica con minor tasso di complicanze, la più bassa percentuale di insuccesso e la più alta percentuale di gravidanze (20). Vanno considerati però il costo elevato e la notevole esperienza richiesta.
Le tecniche radiologiche di flebografia retrograda o anterograda si avvalgono dell’utilizzo di stent e sostanze sclerosanti posizionate nelle vene del funicolo spermatico decisamente varicose (21). Tali procedure sono erogate in regime ambulatoriale, con un tempo di recupero dell’attività lavorativa vantaggioso rispetto ad altre metodiche (appena 24 ore) (20). La fase flebografica della tecnica fornisce inoltre una precisa valutazione diagnostica dei vasi dilatati e quindi permette una correzione mirata degli stessi. La metodica non necessita di anestesia generale o spinale e la percentuale di atrofia testicolare o edema interstiziale è pari a zero, poiché non vi è coinvolgimento delle arterie o dei vasi linfatici. L’aspetto negativo è l’esposizione a raggi-X, la cui entità dipende dall’esperienza dell’operatore.
In conclusione, sebbene la correzione micro-chirurgica del varicocele sembri essere la modalità preferenziale, le tecniche radiologiche costituiscono una valida alternativa.
Correzione del varicocele: è rilevante l’età?
Il fattore età sugli effetti della varicocelectomia è controverso e basato esclusivamente su osservazioni retrospettive. L’età sembra giocare un ruolo negativo, o anche neutro, sulla qualità spermatica in soggetti subfertili trattati per varicocele clinico (22). Del tutto indeterminato è il ruolo dell’età nella riduzione dell’ipotrofia testicolare sinistra dopo varicocelectomia in età pediatrica (17). In attesa di studi prospettici, è opportuno suggerire che la correzione del varicocele clinico non venga procrastinata:
- nell’adulto, in caso di alterazione dei parametri spermatici, a prescindere dalla ricerca attuale di paternità;
- in età pediatrica, in caso di ipotrofia del testicolo sinistro.
Bibliografia
- Clarke BG. Incidence of varicocele in normal men and among men of different ages. JAMA 1966, 198: 1121-2.
- World Health Organization. The influence of varicocele on parameters of fertility in a large group of men presenting to infertility clinics. Fertil Steril 1992, 57: 1289-93.
- Masson P, Brannigan RE. The varicocele. Urol Clin North Am 2014, 41: 129-44.
- Carlsen E, Andersen AG, Buchreitz L, et al. Inter-observer variation in the results of the clinical andrological examination including estimation of testicular size. Int J Androl 2000, 23: 248-53.
- Practice Committee of the American Society for Reproductive Medicine and the Society for Male Reproduction and Urology. Report on varicocele and infertility: a committee opinion. Fertil Steril 2014, 102: 1556-60.
- Stahl P, Schlegel PN. Standardization and documentation of varicocele evaluation. Curr Opin Urol 2011, 21: 500-5.
- Lotti F, Maggi M. Ultrasound of the male genital tract in relation to male reproductive health. Hum Reprod Update 2015, 21: 56-83.
- Cina A, Minnetti M, Pirronti T, et al. Sonographic quantitative evaluation of scrotal veins in healthy subjects: normative values and implications for the diagnosis of varicocele. Eur Urol 2006, 50: 345-50.
- Kroese AC, de Lange NM, Collins J, et al. Surgery or embolization for varicoceles in subfertile men. Cochrane Database Syst Rev 2012, 10: CD000479.
- Baazeem A, Belzile E, Ciampi A, et al. Varicocele and male factor infertility treatment: a new meta-analysis and review of the role of varicocele repair. Eur Urol 2011, 60: 796-808.
- Giagulli VA, Carbone MD. Varicocele correction for infertility: which patients to treat? Int J Androl 2011, 34: 236-41.
- Schlegel PN, Goldstein M. Alternate indications for varicocele repair: non-obstructive azoospermia, pain, androgen deficiency and progressive testicular dysfunction. Fertil Steril 2011, 96: 1288-93.
- Zampieri N, Bosaro L, Costantini C, et al. Relationship between testicular sperm extraction and varicocelectomy in patients with varicocele and nonobstructive azoospermia. Urology 2013, 82: 74-7.
- D’Andrea S, Giordano AV, Carducci S, et al. Embolization of left spermatic vein in non-obstructive azoospermic men with varicocele: role of FSH to predict the appearance of ejaculated spermatozoa after treatment. J Endocrinol Invest 2015, 38: 785-90.
- Redmon JB, Carey P, Pryor JL. Varicocele–the most common cause of male factor infertility? Hum Reprod Update 2002, 8: 53-8.
- Bogaert G, et al. Pubertal screening and treatment for varicocele do not improve chance of paternity as adult. J Urol 2013, 189: 2298-303.
- Li F, Chiba K, Yamaguchi K, et al. Effect of varicocelectomy on testicular volume in children and adolescents: a meta-analysis. Urology 2012, 79: 1340-5.
- Hagenäs I, Jørgensen N, Rechnitzer C, et al. Clinical and biochemical correlates of successful semen collection for cryopreservation from 12-18-year-old patients: a single-center study of 86 adolescents. Hum Reprod 2010, 25: 2031-8.
- Nork JJ, Berger JH, Crain DS, Christman MS. Youth varicocele and varicocele treatment: a meta-analysis of semen outcomes. Fertil Steril 2014, 102: 381-7.
- Diegidio P, Jhaveri JK, Ghannam S, et al. Review of current varicocelectomy techniques and their outcomes. BJU Int 2011, 108: 1157-72.
- Iaccarino V, Venetucci P. Interventional radiology of male varicocele: current status. Cardiovasc Intervent Radiol 2012, 35: 1263-80.
- Samplaski MK, Jarvi KA. Prognostic factors for a favorable outcome after varicocele repair in adolescents and adults. Asian J Androl 2016, 18: 217-21.