Vincenzo Rochira
UO Endocrinologia, Dipartimento di Scienze Biomediche, Metaboliche e Neuroscienze, Università di Modena e Reggio Emilia; Dipartimento di Medicina, Endocrinologia, Metabolismo e Geriatria, NOCSAE, Azienda USL di Modena
INTRODUZIONE
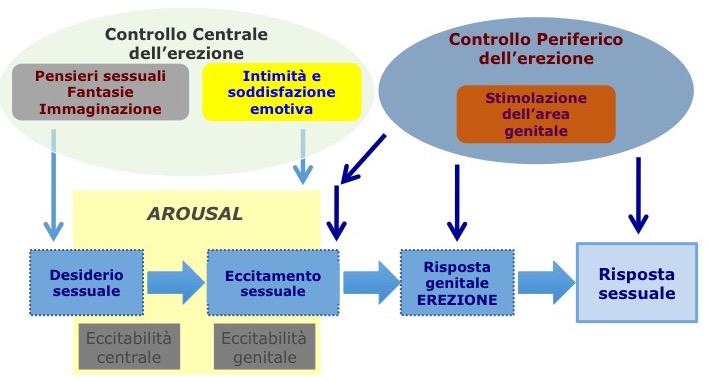
La risposta sessuale maschile è stata caratterizzata in dettaglio negli anni ’50, grazie alle ricerche di Master e Johnson (1), che per primi applicarono il metodo scientifico allo studio della sessualità umana. Master e Johnson identificarono quattro fasi del ciclo della risposta sessuale maschile denominate eccitamento, plateau, orgasmo e risoluzione, ogni fase essendo caratterizzata da modificazioni a livello degli organi genitali e, nel caso specifico dell’uomo, da modificazioni a carico del pene in grado di innescare, mantenere e dar luogo all’erezione ed alla sua risoluzione (1). Successivamente Kaplan aggiunse un’ulteriore fase che precede il ciclo della risposta sessuale vera e propria, ma che è in parte integrato ad essa in termini di eccitabilità centrale (arousal) e periferica: il desiderio (figura 1) (2,3).
Figura 1. Meccanismi di controllo centrale e periferico delle varie fasi (iniziazione e mantenimento) del ciclo della risposta sessuale maschile.
Attualmente, pertanto il ciclo della risposta sessuale si considera composto da 5 fasi (tabella 1) (3). Non è possibile parlare e inquadrare la fisiologia dell’erezione peniena, dell’eiaculazione e dell’orgasmo maschile al di fuori di tale classificazione del ciclo della risposta sessuale.
| Tabella 1 Le fasi della risposta sessuale maschile |
|||
| Fase | Denominazione | Definizione | Modificazioni fisiologiche |
| 1 | Desiderio | Fantasie e pensieri sessuali e desiderio di ricercare e praticare l’attività sessuale. Rappresenta l’insieme di eventi caratterizzato dallo spontaneo presentarsi di pensieri e/o fantasie a sfondo sessuale, che innescano i processi fisiologici, che portano all’agire volto a cominciare e proseguire l’espletazione di un comportamento sessuale attivo (anche di tipo auto-erotico). | |
| 2 | Eccitamento | Sensazione soggettiva caratterizzata da uno stato di forte motivazione nei confronti di una possibile, imminente esperienza sessuale. È indotto sia da meccanismi centrali (pensieri, fantasie, stimoli visivi, ecc) che determinano un eccitamento soggettivo, sia da stimolazione tattile genitale (eccitazione oggettiva). Si mantiene mediante un meccanismo di auto-amplificazione, che intensifica da un lato il desiderio sessuale e dall’altro permette la risposta sessuale a livello genitale. | Area genitale: aumento della tumescenza peniena ed iniziale erezione, secrezioni dalle ghiandole del Cowper, contrazione dello scroto e sollevamento dei testicoli. Sistemiche: aumento della pressione arteriosa e del battito cardiaco, rossore cutaneo (variazioni fisiologiche tese a permettere la normale attività sessuale). |
| 3 | Plateau | È una fase in cui l’eccitamento permette l’attività sessuale. In questa fase la vaso-congestione genitale raggiunge il suo acme e permette di portare avanti il rapporto sessuale. Ha durata variabile da individuo a individuo ed in esperienze diverse nello stesso individuo, dipendendo anche dalla stimolazione durante il rapporto. Con la riduzione o il cessare delle stimolazioni erotiche o in presenza di stimoli sgradevoli, dal plateau si può passare a una fase di risoluzione. In genere, l’aumento progressivo della tensione sessuale e il protrarsi dell’attività sessuale determinano invece l’orgasmo. | Raggiungimento della massima rigidità ed aumento dimensionale del pene, aumento del fluido seminale, tensione muscolare, tachicardia e iperventilazione. |
| 4 | Orgasmo | Raggiungimento dell’apice del piacere, caratterizzato da una fase involontaria e da contrazioni riflesse dello sfintere vescicale (che si chiude) e della muscolatura delle vie seminali, che portano all’eiaculazione. | Iperventilazione, contrazione bulbi cavernosi e dei muscoli perineali, emissione ed eiaculazione. |
| 5 | Risoluzione | Fase che segue l’orgasmo, caratterizzata dal ritorno dell’organismo alle condizioni di riposo, attraverso un progressivo allentamento della tensione sessuale. È seguita da un periodo refrattario, che non consente una ripetizione del ciclo della risposta sessuale a breve termine (durata variabile da individuo a individuo e in base alle circostanze). | Detumescenza peniena, normalizzazione della frequenza cardiaca e respiratoria, rilassamento muscolare generalizzato, sensazione psichica di benessere. |
La prima fase (desiderio) consiste nel desiderio di compiere l’atto sessuale e si accompagna solitamente a fantasie erotiche (tabella 1). Si tratta, pertanto, prevalentemente di fenomeni psichici elaborati a livello superiore (figura 1) (4,5).
La seconda fase (eccitazione) è caratterizzata da iniziali variazioni fisiologiche a carico degli organi genitali, in risposta a stimoli fisici e psichici (tabella 1). Durante questa fase può fuoriuscire qualche goccia di secreto delle ghiandole del Cowper, che rappresentano il contributo maschile alla lubrificazione del rapporto sessuale (3).
FISIOLOGIA DELL’EREZIONE
Dal punto di vista funzionale, l’erezione peniena normale è definita come un’erezione che permette la penetrazione vaginale (in assenza di alterazioni della lubrificazione vaginale) senza necessità di ulteriore assistenza (6).
Il meccanismo erettile è basato su modificazioni di tipo emodinamico, che richiedono un controllo nervoso centrale e periferico e un substrato endocrino non alterati, nonchè un’anatomia normale dell’organo (6).
Anatomia funzionale del pene
Il pene è costituito da due corpi cavernosi paralleli affiancati sul piano orizzontale, costituiti, al loro interno, da tessuto spongioso. Essi sono sorretti ventralmente dal corpo spongioso. Tale unità anatomica è inserita all’interno di un tessuto fibro-elastico, denominato tonaca albuginea (6,7). Questa conformazione anatomica rappresenta il substrato strutturale che permette all’unità funzionale peniena di garantire l’erezione e il passaggio reversibile dallo stato di detumescenza a quello erettivo. Il corpo spongioso alloggia l’uretra e distalmente forma il glande (6,7).
Il meccanismo dell’erezione è garantito dalle caratteristiche micro-anatomiche del tessuto spongioso, caratterizzato da spazi sinusoidali (lacune) ricoperti da cellule endoteliali e delimitati da trabecole di tessuto, composto da cellule muscolari lisce e fibroblasti con grandi proprietà di elasticità (collagene ed elastina altamente rappresentati) (6,7). Le trabecole, infatti, hanno una funzione sia strutturale sia contrattile (6).
L’afflusso arterioso di sangue al pene è garantito dalle arterie elicine, che derivano dalle due arterie cavernose profonde (6,7). Quando il pene è flaccido, le arterie elicine sono contratte e il flusso basso o assente. Durante l’erezione, il rilassamento delle arterie elicine causa un aumento del flusso sanguigno, con conseguente ingorgo ed espansione degli spazi lacunari (6). L’elasticità strutturale delle trabecole permette l’aumento dimensionale del pene, sia in termini di diametro che di lunghezza, determinando quei cambiamenti che conducono dalla precedente condizione di flaccidità all’erezione (6).
Il deflusso venoso dai corpi cavernosi avviene per via delle vene circonflesse ed emissarie, che infine confluiscono nella vena dorsale profonda del pene (6,7).
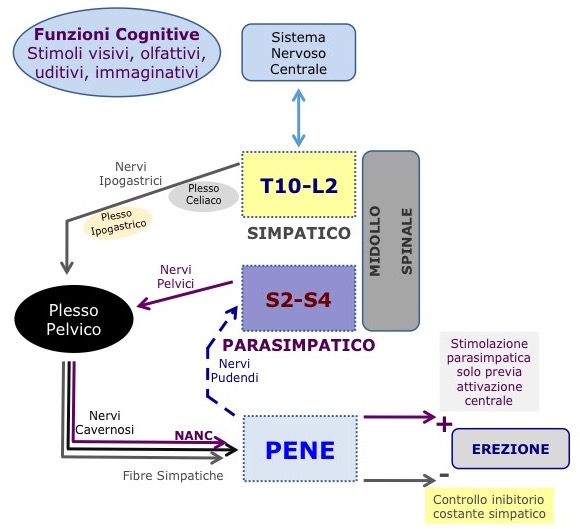
L’innervazione del pene comprende sia un’innervazione di tipo autonomico sia di tipo somato-sensoriale. Le fibre simpatiche originano dal centro toraco-lombare dell’erezione (T10-L2), quelle parasimpatiche e somatiche originano dal centro sacrale dell’erezione (S2-S4) (figura 2) (6,7). L’innervazione somato-sensoriale è fornita dai nervi pudendi, tramite fibre afferenti provenienti dalla cute e mucosa peniene e dalla cute del perineo (la branca afferente del riflesso sacro-spinale) e fibre efferenti dirette alla muscolatura striata perineale del pavimento pelvico (muscoli bulbo-cavernosi e ischio-cavernosi) (figura 2) (6,7).
Neuro-fisiologia dell’erezione
L’erezione è la conseguenza di modificazioni emodinamiche peniene, indotte dall’integrazione periferica di uno o più stimoli neurologici. Le erezioni sono controllate dai centri spinali, che possono essere attivati sia dal controllo centrale (pensieri sessuali) sia dalla periferia (stimolazione dei genitali). Oltre agli stimoli centrali, anche gli stimoli sensitivi riflessi di tipo periferico, quali quelli tattili provenienti dall’area genitale, contribuiscono a promuovere l’erezione. Le due vie nervose sono indipendenti l’una dall’altra e possono agire sinergicamente nel promuovere e mantenere l’erezione peniena (figura 1).
Controllo centrale dell’erezione. Gli stimoli sessuali centrali possono essere di due tipi: stimoli sensoriali di tipo visivo, uditivo, olfattorio, tattile e stimoli psichici legati all’ideazione (immaginazione, fantasie) (3,6). Gli stimoli erogeni centrali sono in grado di promuovere l’arousal sessuale, uno stato soggettivo diverso dal desiderio sessuale, che induce il soggetto alla ricerca e alla coazione, rivolta a intraprendere l’attività caratterizzata dalla stimolazione sessuale e iniziare il rapporto sessuale (tabella 2) (3-5,8). Gli stimoli psichici e la condizione di eccitabilità centrale (central arousability), infatti, aumentano la sensibilità periferica, amplificando in tal modo l’effetto degli stimoli riflessi e viceversa (figura 1, tabella 2) (3-5,8). Pertanto, l’eccitamento sessuale può essere definito sia in termini soggettivi o psicologici (per es, sentirsi sessualmente eccitati), sia in termini oggettivi o fisiologici (per es, dilatazione dei vasi delle aree genitali) (tabella 2) (3-5).
| Tabella 2 Sistemi funzionali di connessione tra eventi centrali e periferici in grado di condizionare la risposta peniena e l’erezione. L’arousal si sovrappone temporalmente tra la fase di desiderio e quella di eccitamento |
|
| Eccitabilità centrale/Central arousability | Meccanismo neurofisiologico della sessualità, che determina la reattività individuale agli stimoli sessuali e la capacità di essere sessualmente eccitati, e dal quale dipende la modulazione della risposta sessuale. |
| Arousal (unità di connessione tra la componente appetitiva e la risposta sessuale) | Termine inglese che indica tutte le modificazioni a livello mentale e periferico (non genitale e genitale) che si hanno durante l’eccitamento sessuale. Precede e si sovrappone alla risposta sessuale genitale. È uno stato motivazionale attivo, volto all’imminente inizio di una possibile attività sessuale. Si embrica in parte con il desiderio sessuale da un lato e l’inizio della risposta sessuale genitale vera e propria dall’altro. |
| Eccitazione sessuale | Comprende tutte le modificazioni fisiologiche vere e proprie in aree genitali e non. |
Il sistema limbico rappresenta il substrato anatomico per il controllo della sessualità, in particolare delle funzioni appetitive. Altre aree cerebrali coinvolte nel controllo della funzione erettile includono la regione pre-ottica, l’ipotalamo laterale, il tegmentum e la parte anteriore del giro cingolato (3,8).
Il sistema nervoso centrale esercita una modulazione di tipo sia eccitatorio sia inibitorio sui meccanismi spinali coinvolti nella regolazione dell’erezione, ma alcune aree centrali mantengono un controllo costante inibitorio sull’erezione mediante il sistema nervoso simpatico (figura 2). Gli stimoli sensitivi e l’attività psicogena attivano siti preposti a livello talamico e ipotalamico, in grado di indurre un’erezione psicogena mediante l’inibizione del centro toraco-lombare dell’erezione (T12-L2) e attraverso la riduzione del tono adrenergico nel pene (figura 2).
Le erezioni correlate al sonno sono le uniche che sono esclusivamente sotto il controllo di stimoli centrali (9). Esse avvengono durante la fase REM del sonno e il meccanismo fisiologico coinvolto nella loro regolazione non è ancora stato chiarito in dettaglio. Di esse si sa che sono androgeno-dipendenti e che fungono da meccanismo di mantenimento dei processi erettivi anche nei periodi in cui l’attività sessuale del soggetto è assente (9).
Figura 2. Meccanismi di controllo nervoso centrale e periferico dell’erezione e della risposta sessuale maschile (orgasmo ed eiaculazione).
Controllo periferico dell’erezione. Oltre alle erezioni psicogenicamente indotte, la stimolazione fisica e diretta del pene e dell’area perineale è in grado di indurre un’erezione reflessogena, mediante l’attivazione delle vie nervose che fanno capo al riflesso spinale (3,6). La risposta erettile è il risultato di un’inibizione del centro simpatico toraco-lombare (T12-L2), della stimolazione del centro parasimpatico dell’erezione (S2-S4) e dell’attivazione del parasimpatico e della via non-adrenergica-non-colinergica (NANC) (figura 2). Gli stimoli “reflessogeni”, costituiti da afferenze provenienti dall’area genitale (nervi pudendi), dalla vescica e dal retto, interessano il centro spinale sacrale e le fibre parasimpatiche (nervi pelvici).
Controllo ormonale dell’erezione. Il sistema endocrino regola l’erezione peniena in vari modi e gli androgeni sono gli ormoni maggiormente implicati. L’esposizione agli androgeni nel periodo fetale e perinatale è prerogativa solo del sesso maschile (nella femmine la secrezione di steroidi sessuali in tale periodo è assente) e consente l’androgenizzazione cerebrale. Tale meccanismo è in gran parte mediato dall’aromatizzazione del testosterone a estradiolo, almeno nei roditori (3). Nell’uomo le evidenze circa il ruolo prenatale degli androgeni sul sistema nervoso centrale sono meno forti (10,11), tuttavia è ben dimostrato che gli androgeni sono necessari per la mascolinizzazione dei genitali esterni e per garantire la maturazione sessuale nell’uomo (12,13).
Nell’uomo adulto gli androgeni supportano il comportamento sessuale maschile e garantiscono un normale desiderio sessuale (12,13). Il testosterone è indispensabile per il mantenimento del trofismo penieno e agisce, inoltre, a livello del midollo spinale su meccanismi riflessi che hanno mostrato una spiccata androgeno-dipendenza (12,13). È ben noto che il calo di testosterone sierico causa calo della libido e spesso, ma non sempre, deficit erettile, mentre la terapia sostitutiva è in grado di ripristinare entrambe (14). Inoltre, le erezioni correlate al sonno scompaiono quasi del tutto per valori di testosterone sierico < 150 ng/dL, mentre sono significativamente ridotte per valori di testosterone sierico < 350 ng/dL (15). Viceversa, le erezioni indotte da stimoli visivi non sono alterate nell’ipogonadismo, suggerendo una residua capacità erettile anche in assenza di testosterone (16). Tali studi rendono ipotizzabile l’esistenza di almeno due sistemi di controllo dell’erezione: uno androgeno-dipendente e riferibile alle erezioni correlate al sonno REM e l’altro parzialmente androgeno-indipendente e associato alle erezioni in risposta a stimoli visivi (15,16).
Controllo locale dell’erezione. Gli effetti dell’attivazione o inibizione neurogena dell’erezione si esplicano a livello locale penieno sulle cellule endoteliali, mediante la modulazione del rilascio di neurotrasmettitori in grado di indurre vasodilatazione (attivazione del meccanismo dell’erezione) o vasocostrizione (inibizione dell’erezione) (figura 3). Dal prevalere di una via neurotrasmettitoriale sull’altra dipende lo stato di flaccidità o di erezione del pene e il cambiamento da uno all’altro.
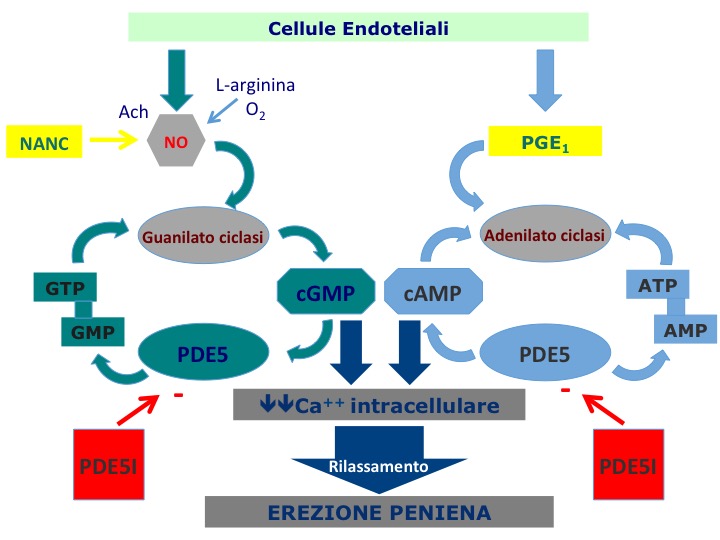
L’identificazione delle fibre NANC ha permesso di caratterizzare quali siano gli effettori finali del sistema nervoso coinvolti nel controllo dell’erezione (17). L’attivazione delle fibre colinergiche stimola i neuroni post-gangliari NANC a produrre e rilasciare ossido nitrico (NO), che è il principale neurotrasmettitore in grado di promuovere e mantenere l’erezione (figura 2) (17,18).
Il sistema simpatico esercita un costante controllo negativo sull’erezione (figura 2), che determina lo stato di flaccidità peniena per gran parte del tempo. Tale azione inibitoria è esercitata mediante l’inibizione dell’attività delle fibre terminali dei neuroni NANC (17,18). L’NO viene rilasciato sia dalle terminazioni nervose sia dalle cellule endoteliali, ma in condizioni fisiologiche l’NO rilasciato dalle fibre nervose è quantitativamente più determinante. L’NO è un prodotto di clivaggio, la cui sintesi a partire dalla L-arginina è catalizzata dall’ossido nitrico-sintetasi (NOS). L’NO è in grado di indurre il rilassamento delle cellule muscolari lisce attraverso l’aumento della guanosina monofosfato ciclico (cGMP), mediante la stimolazione diretta della guanilato-ciclasi (figura 3) (17,18). Il cGMP attiva a livello intra-cellulare la protein-chinasi C, la quale causa una riduzione dell’ingresso di calcio all’interno della cellula. Tutti questi eventi inducono il rilassamento delle cellule muscolari lisce (figura 2) (17,18). Il cGMP residuo è catabolizzato dall’isoenzima di tipo 5 delle fosfo-diesterasi (PDE5), che è il target degli inibitori enzimatici delle fosfodiesterasi (PDE5-inibitori) utilizzati per la terapia della disfunzione erettile (figura 3) (17,18).
Figura 3. Meccanismi di controllo locale, in grado di indurre la cascata di eventi intra-cellulari che portano al rilassamento delle cellule muscolari lisce e all’erezione.
Il testosterone ha un ruolo periferico sul controllo dell’erezione, attraverso la modulazione della via dell’NO, esercitata attraverso la stimolazione sia del NOS che dell’attività della PDE5 (17- 19). Questo spiega anche come la somministrazione di PDE5I e testosterone abbia un’azione sinergica (19,20).
Una seconda via di promozione e mantenimento dell’erezione è quella dell’adenilato-ciclasi. Tale via è di estrema importanza, anche in virtù dell’esistenza di farmaci, in particolare la prostaglandina E1 (PGE1), in grado di modularla (figura 2) (17,18). La PGE1, sia essa endogena o esogena, induce il rilassamento delle cellule muscolari lisce mediante l’attivazione dell’adenilato-ciclasi ed il conseguente aumento intra-cellulare di cAMP, che attiva la protein-chinasi A (figura 2) (17,18). L’effetto finale è il calo del calcio intra-cellulare (figura 2) (17,18).
Modificazioni vascolari e meccanismo veno-occlusivo. L’erezione e la detumescenza sono eventi emodinamici, regolati rispettivamente dal rilassamento e dalla contrazione delle cellule muscolari lisce (18). Il tono delle cellule muscolari lisce dei corpi cavernosi, pertanto, è il fenomeno chiave nel controllo dello stato (flaccido/eretto) penieno (18).
Gli eventi emodinamici coinvolti nell’erezione peniena sono i seguenti:
- la resistenza delle arteriole intra-cavernose si riduce per il miorilassamento delle cellule muscolari lisce dei corpi cavernosi;
- la dilatazione del letto vascolare arterioso (in particolare delle arterie elicine) incrementa il flusso arterioso;
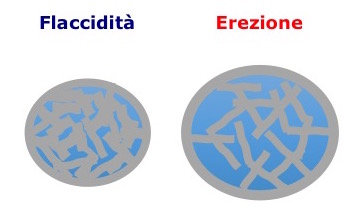
- con conseguente ingorgo dei sinusoidi ed espansione delle lacune (figura 4);
- questi eventi causano un aumento del volume e della lunghezza peniena (tumescenza);
- infine, quest’ultimo induce uno stiramento della tonaca albuginea, che è solo in parte distensibile;
- l’espansione delle lacune va a far collabire le vene presenti sotto la tonaca e le vene emissarie mediante un meccanismo veno-occlusivo, che riduce pressochè a zero il flusso venoso in uscita dai corpi cavernosi.
A partire dai punti 5 e 6 la rigidità peniena comincia ad aumentare, fino a determinare un’erezione completa per tumescenza e rigidità.
Figura 4. Rappresentazione delle modificazioni vascolari nel meccanismo dell’erezione.
Il meccanismo dell’erezione peniena può essere suddivisa in 4 fasi in base ai seguenti eventi emodinamici.
- La fase 1 (di latenza) è caratterizzata dall’incremento di due o tre volte della perfusione arteriosa, con assenza di variazioni della pressione intra-cavernosa.
- La fase 2 (di tumescenza) inizia con una progressiva riduzione del flusso venoso in uscita dal distretto cavernoso, che comporta l’allungamento e l’aumento del diametro del pene, unitamente all’aumento della pressione intra-cavernosa.
- La fase 3 (erettile) è raggiunta quando la pressione intra-cavernosa (circa 90-100 mmHg) è appena inferiore alla pressione arteriosa sistolica. Tale valore mantiene una condizione di steady state, tenendo costante il flusso arterioso e minimo l’efflusso venoso.
- La fase 4 (della rigidità) è caratterizzata dal raggiungimento della massima rigidità, che si raggiunge solo dopo che i muscoli del pavimento pelvico si sono contratti. Durante tale fase la pressione intra-cavernosa raggiunge livelli maggiori rispetto a quelli della pressione arteriosa sistolica.
- Al termine della stimolazione erotica o dopo l’eiaculazione comincia la fase 5 (di detumescenza), durante la quale si assiste a un progressivo calo della rigidità e della tumescenza peniena, come conseguenza della riduzione del flusso arterioso nelle arterie elicine e dell’inattivazione del meccanismo veno-occlusivo con incremento del deflusso venoso dai corpi cavernosi. Durante quest’ultima fase esiste un lasso di tempo variabile, denominato periodo refrattario, durante il quale è molto difficile riuscire a innescare una nuova erezione.
FISIOLOGIA DELL’ORGASMO MASCHILE E DELL’EIACULAZIONE
L’orgasmo è la fase della risposta sessuale in cui si raggiunge la massima sensazione di piacere sessuale, intenso e involontario. L’orgasmo è generalmente associato all’eiaculazione, per la quasi contemporaneità dei due eventi e per il fatto che entrambi non sono controllabili, tuttavia più di recente questi due fenomeni sono stati considerati fisiologicamente come differenti (21).
Fisiologia dell’orgasmo
Dal punto di vista evolutivo si ritiene che la sensazione di piacere così intenso legata all’orgasmo sia un meccanismo di rinforzo teso alla ricerca dell’accoppiamento ed in ultimo finalizzato alla riproduzione e al mantenimento della specie.
A differenza dell’orgasmo femminile, nell’uomo non vi sono differenze inter-individuali e la fisiologia dell’orgasmo è simile in tutti i maschi, se si eccettua il tempo necessario a raggiungerlo e la capacità di esercitare un maggior o minor controllo su di esso. Queste ultime due caratteristiche, tuttavia, sono temporalmente da collocare al di fuori della fase orgasmica, in quanto sono eventi che la precedono, restando l’orgasmo un evento in gran parte involontario e riflesso, simile in tutti gli uomini. L’orgasmo è il frutto di una serie di eventi psico-neuro-endocrini (con il rilascio a livello centrale di dopamina e ossitocina) e somatici, che vengono elaborati a livello centrale (corteccia cerebrale) come estremamente piacevoli. Dopamina e ossitocina sarebbero allo stesso tempo responsabili dell’orgasmo e dell’innesco della fase refrattaria.
All’orgasmo si associano modificazioni sistemiche (iperventilazione, tachicardia e aumento della pressione arteriosa) (tabella 1) (21). Anche la contrazione dei muscoli pelvici (ischio-cavernoso e bulbo-cavernoso) rappresenta ulteriori modificazioni fisiologiche che si associano a sensazioni di piacere. Altre modificazioni comprendono contrazione dello sfintere rettale e, a volte, una smorfia facciale (21).
Le vie nervose dell’orgasmo maschile coinvolgono a livello centrale varie aree, alcune delle quali si attivano (alcuni nuclei talamici, il tegmentum, il cervelletto, ecc), mentre altre riducono la loro funzione (amigdala, ecc) (22). La qualità dell’orgasmo dipende dalla modalità di stimolazione sessuale (una stimolazione lenta sembrerebbe associata a una maggiore intensità), dal tipo di stimolazione sessuale (associare il massaggio prostatico si associa a maggior intensità e maggior numero di contrazioni dei muscoli pelvici), dai livelli circolanti di testosterone (gli ipogonadici sperimentano orgasmi meno intensi) (21).
Fisiologia dell’eiaculazione
L’eiaculazione è un processo fisiologico controllato dal sistema nervoso autonomo. Di fatto è un processo sequenziale che si sviluppa in due fasi: emissione ed espulsione (21). Gli organi coinvolti sono il collo vescicale, la prostata, le vescichette seminali e le vie seminali (vasi deferenti, epididimo, uretra prostatica). Tali organi sono riccamente innervati dal plesso pelvico, sia da fibre simpatiche sia parasimpatiche (figura 2).
Emissione: a livello periferico l’orgasmo è attivato dal simpatico (T12-L2), che induce l’emissione dei secreti dalle vescichette seminali nell’uretra posteriore e la chiusura serrata del collo vescicale, per impedire la risalita verso la vescica dell’eiaculato (21). Il contributo alla composizione dell’eiaculato è dato per il 50-80% dalle vescichette seminali, per il 15-30% dalla prostata, per il 5-10% dalle ghiandole bulbo-uretrali e per meno dell’1% dalla componente spermatozoaria proveniente dal testicolo.
Espulsione: consiste nell’eiezione del liquido seminale dal meato uretrale. Avviene grazie alla contrazione ritmica dei muscoli striati pelvici oltre che dei muscoli ischio-cavernoso e bulbo-cavernoso (21). Lo sfintere uretrale è aperto. Tutto questo processo è sotto il controllo spinale, ma non si conosce l’esatto meccanismo che ne provoca l’innesco.
Controllo centrale dell’eiaculazione: le aree coinvolte sono numerose. I principali neurotrasmettitori coinvolti in tali aree sono la serotonina (effetto inibitorio) e la dopamina (effetto facilitatorio).
Controllo periferico dell’eiaculazione: le vie periferiche coinvolte nell’orgasmo sono il simpatico (T12-L1) e il parasimpatico sacrale, che induce la secrezione a livello prostatico e delle vescichette seminali, già durante l’attività sessuale e prima dell’avvio della fase orgasmica. I motoneuroni che soprassiedono all’eiaculazione sono locati nel midollo spinale nel nucleo di Onufe; le fibre terminali raggiungono la muscolatura pelvica e lo sfintere uretrale esterno tramite i nervi pudendi (figura 2).
Controllo ormonale dell’eiaculazione: gli ormoni possono influenzare il meccanismo fisiologico dell’eiaculazione. Il volume dell’eiaculato è androgeno-dipendente e risulta ridotto in pazienti con deficit di androgeni. Inoltre, il testosterone è in grado di modificare i tempi dell’eiaculazione e la funzione dei muscoli coinvolti nel meccanismo eiaculatorio. Gli estrogeni modulano la contrattilità dell’epididimo.
BIBLIOGRAFIA
- Masters WH, Johnson VE. Human sexual response. 1st Ed. Little, Brown, & Co, Boston, 1966: 1-366.
- Kaplan HS. The psychology of the sexual response. In: Disorders of sexual desire. 1st Ed. Balliere Tindall, London, 1979.
- Bancroft J. The biological basis of human sexuality. In: Human sexuality and its problems. 2nd Ed. Churchill Livingston, 1989: 12-127.
- Zirilli L, Balestrieri A, Madeo B, et al. L’endocrinologia del desiderio. Aggiornamento Medico 2005, 29: 20-4.
- Zirilli L, Rochira V, Granata ARM, Carani C. Fisiologia del desiderio sessuale. In: Sessuologia Medica. Trattato di psicosessuologia e medicina della sessualità. Jannini EA, Lenzi A, Maggi M (Eds), Elsevier Masson Editrice, Milano, Italia, 2007: 100-5.
- Carani, Rochira V, Granata ARM. Sexuality and erectile dysfunction. In: Wass JAH, Shalet SM (Eds). Oxford Textbook of Endocrinology and Diabetes, 2nd Ed. Oxford University Press, 2011: 1449-58.
- Anatomy of the penis. In: https://www.urology-textbook.com/penisanatomy.html.
- Bancroft J. The endocrinology of sexual arousal. J Endocrinol 2005, 186: 411–27.
- De Mola, Sanguanini A, Rochira V, et al. Erezioni correlate al sonno: fisiologia, tecniche di indagine e loro ruolo nella valutazione del paziente con deficit erettivo. GIMSeR 2005, 12: 174-83.
- Carani C, Rochira V, Faustini-Fustini M, et al. Role of estrogen in male sexual behavior: insights from the natural model of aromatase deficiency. Clin Endocrinol (Oxf) 1999, 51: 517-24.
- Rochira V, Scaltriti S, Zirilli L, Carani C. Il ruolo degli estrogeni nel maschio. Caleidoscopio Italiano 2008, 216: 1-94.
- Corona G, Isidori AM, Aversa A, et al. Endocrinologic control of men’s sexual desire and arousal/erection. J Sex Med 2016, 13: 317-37.
- Rochira V, Zirilli L, Madeo B, et al. Sex steroids and sexual desire mechanism. J Endocrinol Invest 2003, 26 (Suppl 3): 29-36.
- Corona G, Isidori AM, Buvat J, et al. Testosterone supplementation and sexual function: a meta-analysis study. J Sex Med 2014, 11: 1577-92.
- Granata AMR, Rochira V, Lerchl A, et al. Relationship between sleep-related erections and testosterone levels in man. J Androl 1997, 18: 522-7.
- Carani C, Granata ARM, Bancroft J, Marrama P. The effects of testosterone replacement on nocturnal penile tumescence and rigidity and erectile response to visual erotic stimuli in hypogonadal men. Psychoneuroendocrinology 1995, 20: 743-53.
- Raijfer J, Aronson WJ, Bush PA, et al. Nitric oxide as a mediator of the corpus cavernosum in response to nonadrenergic, noncholinergic neurotransmission. N Engl J Med 1992, 326: 90–4.
- Andersson KE. Mechanisms of penile erection and basis for pharmacological treatment of erectile dysfunction. Pharmacol Rev 2011, 63: 811-59.
- Park MG, Yeo JK, Cho DY, et al. The efficacy of combination treatment with injectable testosterone undecanoate and daily tadalafil for erectile dysfunction with testosterone deficiency syndrome. J Sex Med 2015, 12: 966-74.
- Rochira V, Balestrieri A, Madeo B, et al. Sildenafil improves sleep-related erections in hypogonadal men: evidence from a randomized, placebo-controlled, crossover study of a synergic role for both testosterone and sildenafil on penile erections. J Androl 2006, 27: 165-75.
- Alwaal A, Breyer BN, Lue TF. Normal male sexual function: emphasis on orgasm and ejaculation. Fertil Steril 2015, 104: 1051-60.
- Holstege G, Georgiadis JR, Paans AM, et al. Brain activation during human ejaculation. J Neurosci 2003, 23: 9185–93.